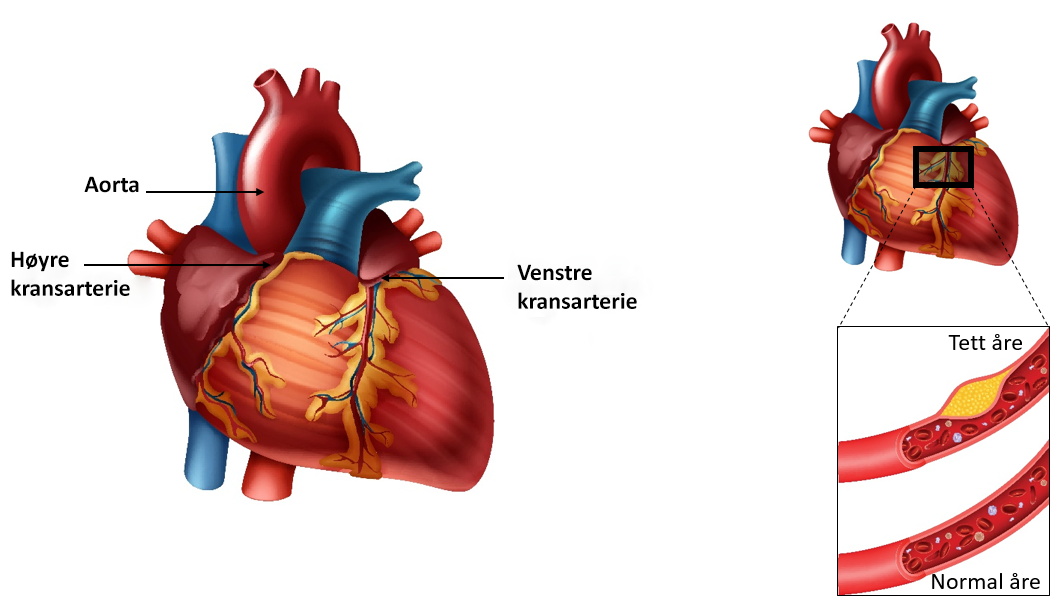
Dersom du har fått påvist hjerteinfarkt er det vanlig å bruke blodfortynnende medisiner som virker på blodplatene, også kalt blodplatehemmere. Blodplater er små celler som får blodet til å klebe seg sammen (koagulere), og bidrar blant annet til å stanse blødninger.
Det finnes flere typer blodfortynnende medisiner. Felles for alle blodfortynnende medisiner er at de reduserer risikoen for dannelse av blodpropper, ved å redusere blodplatenes evne til å klebe seg sammen (koagulere).
Etter et hjerteinfarkt er det vanlig å bruke to typer blodfortynnende medisiner samtidig i inntil 12 måneder etter infarktet. I tillegg til Acetylsalisylsyre blir du behandlet med en av de andre blodfortynnende medisinene som vi har ramset opp under her. Legen din bestemmer hvilken type du skal ha, og hvor lenge du skal bruke denne. Deretter skal du ta (som oftest) en av de blodfortynnende medisinene resten av livet.
Acetylsalisylsyre (preparatnavn: Albyl-E ®eller Acetylsalisylsyre®
Acetylsalisylsyre blir brukt som livslang forebyggende behandling mot blodpropp.
Hvordan bør du ta acetylsalisylsyre
Acetylsalisylsyre skal du ta til samme tid hver dag. Du bør helst ta tabletten uten mat og svelge den hel sammen med ett glass vann. Tabletten skal du helst svelge hel, ikke dele den eller tygge den, da den kan irritere mageslimhinnen. Dersom du har svelgevansker kan du om nødvendig knuse tabletten.
Dersom du har glemt å ta tabletten
Dersom du glemmer den daglige dosen til fast tid, skal du ta acetylsalisylsyre når du kommer på det. Dersom du glemmer dosen en hel dag skal du fortsette å ta acetylsalisylsyre til vanlig tid neste dag. Du skal ikke ta dobbel dose som erstatning for en glemt dose.
Klopidogrel (Preparatnavn: Plavix® eller Clopidogrel®)
Hvordan bør du ta klopidogrel
En tablett daglig til samme tid hver dag. Denne kan du ta med eller uten mat.
Dersom du har glemt å ta tabletten
Dersom du oppdager at du har glemt å ta tabletten innen 12 timer etter normalt doseringstidspunkt, bør du ta tabletten straks. Neste tablett tar du til normal tid. Dersom du oppdager at du har glemt å ta tabletten 12 timer eller mer etter normal doseringstidspunkt, tar du ikke den glemte tabletten, og neste tablett tar du til vanlig tid. Du skal ikke ta dobbel dose som erstatning for en glemt dose.
Tikagrelor (preparatnavn: Brilique ®)
Hvordan bør du ta ticagrelor
En tablett morgen og en om kveld, til samme tid hver dag. Tabletten kan du ta med eller uten mat.
Dersom du har glemt å ta tabletten
Har du glemt en tablett, skal du ta neste tablett til vanlig tid. Du må ikke ta en dobbelt dose som erstatning for en glemt tablett.
Prasugrel (preparatnavn: Efient®)
Hvordan bør du ta prasugrel
En tablett daglig til samme tid hver dag. Tabletten kan du ta med eller uten mat.
Dersom du har glemt å ta tabletten
Dersom du går glipp av den daglige dosen til fast tid, skal du ta tabletten når du kommer på det. Dersom du glemmer dosen en hel dag skal du fortsette å ta tabletten til vanlig tid neste dag. Du skal ikke ta dobbel dose som erstatning for en glemt dose.