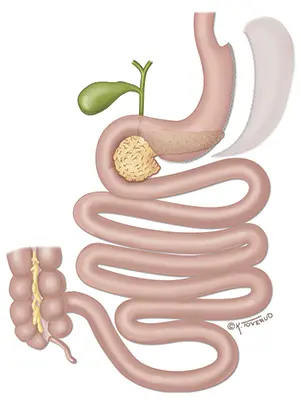
Gastric sleeve
Fedmeoperasjon - Gastric sleeve, Bodø
Personer med sykelig overvekt som ønsker å gå ned i vekt, men som ikke har lykkes etter gjentatte forsøk, kan ha nytte av fedmeoperasjon. Hovedgrunnen til at en fedmeoperasjon gir vektreduksjon er at man blir raskere mett og mindre sulten, ikke at man har koblet ut deler av tarmen. Sleeve-gastrektomi er en type fedmeoperasjon der omtrent 80 prosent av magesekken fjernes. Dette gir magesekken mye mindre volum og du får derfor følelsen av metthet raskere.
Varig vektreduksjon krever varig endring i atferd. Mennesker er forskjellige, men for de fleste innebærer endringene en kombinasjon av kaloriredusert kost, økt fysisk aktivitet og mindre stillesitting. Det finnes forskjellige metoder som kan bidra til slik atferdsendring, både kirurgiske og ikke-kirurgiske.
Sleeve-gastrektomi skiller seg fra gastric bypass ved at tarmene ikke kobles om. I praksis betyr dette at risikoen for mangler på vitaminer og mineraler er noe lavere. Siden en del av magesekken fjernes kan man ikke reversere inngrepet.
Før
Det er viktig å være godt forberedt før en fedmeoperasjon. Sykehuset tilbyr både individuell og gruppebasert veiledning.
Alle som skal fedmeopereres vil etter behov få innkallelse til time hos en eller flere av behandlerne i vårt tverrfaglige team (lege, fysioterapeut, sykepleier, klinisk ernæringsfysiolog, psykolog) både før og etter operasjonen.
Du vil kalles inn til en samtale hos lege før operasjonen (sleeve-gastrektomi eller gastrisk bypass). Det er viktig at du tar med skriftlig liste over alle medisiner, kosttilskudd og naturmidler du bruker, inkludert nøyaktige navn, styrke og doseringer. Liste over dine reseptpliktige medisiner finner du på www.helsenorge.no eller hos fastlegen. Enkelte pasienter må også gjennomgå ekstra undersøkelser som gastroskopi, røntgen eller hjerte- og lungeundersøkelse.
Kvinner som er i fertil alder og er seksuelt aktive må ta en graviditetstest før planlagt operasjon. Hvis man er gravid, må operasjonen utsettes.
De fleste som skal opereres må gjennomføre en lavkaloridiett (800-1200 kalorier per dag) de siste tre ukene før operasjonen. Dette vil gjøre det lettere å gjennomføre operasjonen med kikkehullskirurgi. Både mengde fett inne i buken og leverens størrelse vil reduseres i løpet av en lavkaloribehandling.
Du bør bruke tiden før operasjonen til å jobbe med spisemønster og matvarevalg.
Her er noen av de utfordringene det er lurt å ta tak i:
-
Unngå småspising. Spis til regelmessige tider og bruk tid på måltidene – nyt maten!
- Spis mat med høy proteinkvalitet: Rent kjøtt, fugl eller fisk, egg, belgfrukter (erter, bønner, linser) eller magre melkeprodukter.
- Prøv å unngå å spise fordi du er lei deg, sint, deprimert eller kjeder deg.
- Følg en lavkaloridiett tre uker før operasjonen
Regelmessig fysisk aktivitet er viktig for å sikre et varig vekttap, og det er aldri for sent å begynne. Vi anbefaler minimum 150 minutter med fysisk aktivitet per uke med moderat intensitet. Det betyr at du skal bli lett andpusten. Ved høy intensitet kan man halvere tiden.
For å få et vellykket resultat etter fedmeoperasjon er det helt nødvendig at du forandrer spisemønster og livsstil. Mentale og kroppslige forandringer må til, derfor er det viktig å forberede seg godt. Spisemønster eller spiseatferd handler om hvordan du spiser i løpet av dagen.
Vi skiller mellom:
- følelsesregulert spising, der du spiser eller drikker (eks. sjokolade, is, kaker, snacks) for å dempe ubehagelige følelser som indre uro, angst eller tristhet,
- ukontrollert spising, hvor du inntar mat i ukontrollerte mengder eller har en tendens til impulsstyrt spising
- spisebegrensning, hvor du i større eller mindre grad prøver å begrense inntaket ditt av mat
En fedmeoperasjon kan gjøre det enklere å endre disse spisemønstrene, men det er viktig at du allerede før operasjonen er bevisst på hvilke spisemønstre som har preget deg og som har ført til vektøkningen.
I god tid før operasjonen kan du gradvis forsøke å øve deg på å forbedre spisemønsteret ditt, slik at overgangen til tiden etter operasjonen ikke blir for vanskelig.
Enkelte som regulerer vanskelige følelser med mat før operasjonen, opplever en slags sorg over ikke å kunne trøste seg med sukker- og fettholdig mat etter operasjonen. Noen trenger derfor tett oppfølging både før og etter operasjonen for å lære seg andre måter å håndtere vanskelige følelser på.
- Planlegg hvordan du skal gjennomføre forandringene
- Spis regelmessig og langsomt, tygg maten godt og øv på små porsjonsstørrelser
- Øk ditt aktivitetsnivå for å komme i bedre form
- Unngå vektøkning i mens du venter på operasjonen
- Slutt å røyke
Den gjennomsnittlige vektreduksjonen er 30 prosent etter gastric sleeve, men det er store individuelle forskjeller. Noen går ned mer, andre mindre. Vekten vil i gjennomsnitt reduseres 1-2 kg per uke det første halvåret. 1-2 år etter operasjonen vil vekten stabilisere seg.
Du kan spise frem til kl. 20.00 og drikke frem til kl. 24.00 kvelden før operasjonen.
Det er viktig å være godt forberedt før en fedmeoperasjon. Sykehuset tilbyr både individuell og gruppebasert veiledning.
Alle som skal fedmeopereres vil etter behov få innkallelse til time hos en eller flere av behandlerne i vårt tverrfaglige team (lege, fysioterapeut, sykepleier, klinisk ernæringsfysiolog, psykolog) både før og etter operasjonen.
Du vil kalles inn til en samtale hos lege før operasjonen (sleeve-gastrektomi eller gastrisk bypass). Det er viktig at du tar med skriftlig liste over alle medisiner, kosttilskudd og naturmidler du bruker, inkludert nøyaktige navn, styrke og doseringer. Liste over dine reseptpliktige medisiner finner du på www.helsenorge.no eller hos fastlegen. Enkelte pasienter må også gjennomgå ekstra undersøkelser som gastroskopi, røntgen eller hjerte- og lungeundersøkelse.
Kvinner som er i fertil alder og er seksuelt aktive må ta en graviditetstest før planlagt operasjon. Hvis man er gravid, må operasjonen utsettes.
De fleste som skal opereres må gjennomføre en lavkaloridiett (800-1200 kalorier per dag) de siste tre ukene før operasjonen. Dette vil gjøre det lettere å gjennomføre operasjonen med kikkehullskirurgi. Både mengde fett inne i buken og leverens størrelse vil reduseres i løpet av en lavkaloribehandling.
Du bør bruke tiden før operasjonen til å jobbe med spisemønster og matvarevalg.
Her er noen av de utfordringene det er lurt å ta tak i:
-
Unngå småspising. Spis til regelmessige tider og bruk tid på måltidene – nyt maten!
- Spis mat med høy proteinkvalitet: Rent kjøtt, fugl eller fisk, egg, belgfrukter (erter, bønner, linser) eller magre melkeprodukter.
- Prøv å unngå å spise fordi du er lei deg, sint, deprimert eller kjeder deg.
- Følg en lavkaloridiett tre uker før operasjonen
Regelmessig fysisk aktivitet er viktig for å sikre et varig vekttap, og det er aldri for sent å begynne. Vi anbefaler minimum 150 minutter med fysisk aktivitet per uke med moderat intensitet. Det betyr at du skal bli lett andpusten. Ved høy intensitet kan man halvere tiden.
For å få et vellykket resultat etter fedmeoperasjon er det helt nødvendig at du forandrer spisemønster og livsstil. Mentale og kroppslige forandringer må til, derfor er det viktig å forberede seg godt. Spisemønster eller spiseatferd handler om hvordan du spiser i løpet av dagen.
Vi skiller mellom:
- følelsesregulert spising, der du spiser eller drikker (eks. sjokolade, is, kaker, snacks) for å dempe ubehagelige følelser som indre uro, angst eller tristhet,
- ukontrollert spising, hvor du inntar mat i ukontrollerte mengder eller har en tendens til impulsstyrt spising
- spisebegrensning, hvor du i større eller mindre grad prøver å begrense inntaket ditt av mat
En fedmeoperasjon kan gjøre det enklere å endre disse spisemønstrene, men det er viktig at du allerede før operasjonen er bevisst på hvilke spisemønstre som har preget deg og som har ført til vektøkningen.
I god tid før operasjonen kan du gradvis forsøke å øve deg på å forbedre spisemønsteret ditt, slik at overgangen til tiden etter operasjonen ikke blir for vanskelig.
Enkelte som regulerer vanskelige følelser med mat før operasjonen, opplever en slags sorg over ikke å kunne trøste seg med sukker- og fettholdig mat etter operasjonen. Noen trenger derfor tett oppfølging både før og etter operasjonen for å lære seg andre måter å håndtere vanskelige følelser på.
- Planlegg hvordan du skal gjennomføre forandringene
- Spis regelmessig og langsomt, tygg maten godt og øv på små porsjonsstørrelser
- Øk ditt aktivitetsnivå for å komme i bedre form
- Unngå vektøkning i mens du venter på operasjonen
- Slutt å røyke
Den gjennomsnittlige vektreduksjonen er 30 prosent etter gastric sleeve, men det er store individuelle forskjeller. Noen går ned mer, andre mindre. Vekten vil i gjennomsnitt reduseres 1-2 kg per uke det første halvåret. 1-2 år etter operasjonen vil vekten stabilisere seg.
Du kan spise frem til kl. 20.00 og drikke frem til kl. 24.00 kvelden før operasjonen.
Under
Illustrasjon: Kari C. Toverud

Illustrasjon: Kari C. Toverud
Etter
Etter inngrepet blir du lagt på en oppvåkningsavdeling. Her overvåker vi dine kroppsfunksjoner en stund før du får komme tilbake til sengeposten.
Behovet for overvåkning, smertelindring og antall dager på sykehuset avhenger av om du er operert laparoskopisk (kikkehull) eller med åpen kirurgi. Normalt er man innlagt en til tre dager etter en laparoskopisk operasjon og tre til fem dager etter åpen operasjon.
Du vil kunne drikke samme dag som du er operert. Likevel er det viktig at du i begynnelsen tar det forsiktig med kun små slurker av væske av gangen og venter en stund til du drikker mer. Hvis du får smerte eller annet ubehag, skal du vente med å drikke mer. Hvis man får ubehag eller ikke klarer å drikke nok, får du intravenøs væske. Dagen etter operasjonen kan du drikke fritt.
Det er viktig å komme raskt i gang med å bevege seg etter operasjonen for å minske risikoen for blodpropp og lungekomplikasjoner.
Allerede dagen etter operasjonen kan og bør du komme ut av sengen. Du kan etter hvert sitte oppe og gå i korridorene.
Hjemreisen fra sykehuset bør du ha planlagt på forhånd. Du kan ikke kjøre selv og det er en fordel om du blir hentet. Sykehuset kan eventuelt hjelpe deg med å ordne transport.
Se mer informasjon om rettigheter ved pasientreiser på helsenorge.no
De fleste blir sykemeldt en periode etter fedmeoperasjon.
Du må øve på den nye spiseatferden før du går tilbake til arbeid, skole eller studier. Dette for å gjøre deg godt forberedt på å håndtere ditt nye liv. I den første perioden, når vekttapet er størst, vil mange pasienter oppleve at de har lite overskudd og bli fort slitne. Vi oppfordrer deg til å være fysisk aktiv allerede kort tid etter operasjonen.
Oppfølging etter operasjonen skjer i samarbeid mellom sykehuset og fastlegen. De første årene blir du kalt inn til flere kontroller ved sykehuset. Du vil bli bedt om å ta blodprøver i forkant eller når du møter til timen. Avhengig av resultatene vil det kunne gjøres endringer på medisiner, og tilskudd av vitaminer og mineraler. Fastlegen orienteres om resultatene fra disse.
Det store vekttapet fører ofte til overskuddshud som kan gi plager i form av eksem, irritasjon, infeksjon, gnagsår, smerte, redusert mulighet for fysisk aktivitet og psykiske plager.
Først etter at vekten din har vært stabil i minst ett år og tidligst to år etter fedmeoperasjonen, vurderer vi plastikk-kirurgi. Behovet for plastikk-kirurgi bør vurderes av lege med erfaring innen feltet, og etter en grundig medisinsk vurdering tas den endelige avgjørelsen av kirurgen.
Vektreduksjon øker fruktbarheten, og mange overraskes over å bli gravid allerede etter å ha gått ned noen få kilo. Vi fraråder kvinner å bli gravide de første 18 månedene etter operasjonen fordi næringstilførselen til fosteret kan bli utilstrekkelig. Vi anbefaler derfor sikker og trygg prevensjon i form av hormonspiral i denne perioden. Hormonspiralen bør være på plass allerede før oppstart av lavkaloridietten tre uker før operasjonen, og beholdes i minst 18 måneder etter operasjonen.
De som blir gravide etter overvektskirurgi må følges nøye opp for å kontrollere vektøkning, fosterets helse og forebygge komplikasjoner og mangler på viktige næringsstoffer. Det bør tas regelmessige blodprøver (hver tredje måned,) av jern, folat, vitamin B12, kalsium og vitamin D.
Alvorlige komplikasjoner som blødning, infeksjon, skade på tarm, lekkasje fra tarm til bukhule, tarmslyng, blodpropp eller akutt hjerte- og karsykdom og lungesykdom forekommer hos inntil fem prosent av de som opereres for overvekt. Magesår kan oppstå i restmagesekken etter sleeve-gastrektomi. Du må derfor ta medisiner som forebygger magesår de første fire ukene etter operasjonen.
For å forebygge kvalme, oppkast, gulping, luftsmerter, sure oppstøt, forstoppelse og diaré anbefaler vi hyppige og små protein- og fiberrike måltider, å tygge maten godt, spise langsomt og å drikke rikelig mellom måltidene. Ofte tåles gjærbakst, pasta, ris, hele kjøttbiter, samt skall og hinner i frukt og grønnsaker dårlig den første tiden etter operasjonen.
De vanligste plagene etter operasjonen er kvalme, oppkast, gulping, luftsmerter, sure oppstøt, forstoppelse og diaré. Noen av disse plagene oppstår først og fremst dersom man har spist for mye eller for fort. Dette kan oppleves som at maten ”stopper opp”. Kalsiumtabletter og jerntabletter kan også gi bivirkninger og plager fra mage og tarm.
Det er normalt å ikke ha avføring daglig etter en fedmeoperasjon. Man spiser lite mat og dermed lite fiber. Avføring sjeldnere enn hver tredje dag regnes som forstoppelse.
Forstoppelse kan forebygges ved å drikke rikelig med vann og være i aktivitet.
I tillegg kan du:
- Drikke Biola eller sviskesaft
- Spise svisker som har ligget i vann over natten
- Legg 1 spiseskje knuste linfrø i et halvt glass vann over natten. Spis alt sammen, gjerne med Biola til
- Ved behov kan laktulose 15-30 ml daglig i to-fire dager inntil normal avføring forsøkes
Det er mange mulige årsaker til at diaré kan forekomme. Det kan blant annet skyldes intoleranse for melkesukker (laktose), fettintoleranse, eller at man ikke tåler sukker, kunstige søtstoffer eller fiber like godt som før.
Får man diaré bør man ikke drikke søt melk eller spise mat som er laget av søt melk f.eks. grøt, brunost og prim. Vær også ekstra varsom med fett i kosten.
Andre typiske plager etter fedmeoperasjon er at man fryser mer og mister hår. Dette skjer fordi du går raskt ned i vekt. Kroppen reagerer med å spare energi på ”mindre viktige” funksjoner i kroppen. Plagene kommer oftest i fasen med stor vektreduksjon og normaliserer seg som regel når vekten stabiliseres.
Stor vektreduksjon øker risikoen for gallestein.
Psykiske plager og livskvalitet bedres ofte etter fedmeoperasjon, men enkelte kan utvikle eller få tilbakefall av tidligere plager eller sykdommer. Pasienter med alvorlig psykisk sykdom trenger tett oppfølging fra sykehus og fastlege.
Ved gastric sleeve fjernes en stor del av magesekken, men tarmen kuttes ikke som ved gastric bypass. Risikoen for indre brokk (tarmslyng), vitamin- og mineralmangler, dumping og lavt blodsukker etter måltider er derfor lavere etter denne operasjonsmåten enn etter gastric bypass. Risikoen for sure oppstøt og halsbrann er derimot høyere etter gastric sleeve.
Også kalt ”tidlig dumping”, skyldes blant annet at sukkerholdige drikker og matvarer trekker væske inn i tynntarmen. Dette fører til symptomer som magesmerter, kvalme, oppkast, diaré, slapphet, hjertebank, kaldsvetting og svimmelhet. Disse symptomene oppstår som regel innen en halvtime etter måltidet.
Dumping kan forebygges ved at man unngår raske karbohydrater (sukkerholdig mat og drikke og mat laget av hvitt mel), og ved hyppige og små protein- og fiberrike måltider. Det kan også være lurt å skille mat og drikke, for eksempel ved å unngå drikke i perioden fra en halv time før til en halv time etter måltidet. Dumpingplager avtar med tiden.
Også kalt ”sen dumping”, skyldes trolig at bukspyttkjertelen skiller ut for mye insulin etter et måltid. Lavt blodsukker kan oppstå en til tre timer etter matinntak og symptomene kan minne om dumping.
Lavt blodsukker kan forebygges ved at man spiser relativt små, hyppige og fiberrike måltider og ved å unngå raskt absorberbare karbohydrater (sukker og hvitt mel). Enkelte kan få store plager med lavt blodsukker og annen type behandling kan bli nødvendig.
Oppblåst mage, rumling og økt luftavgang er vanlig etter fedmeoperasjon. En av forklaringene på dette er at det nye spisemønsteret gjør at mange svelger mer luft enn de gjorde før operasjonen. Andre forklaringer på luftplager kan være at noe av maten du spiser ikke blir ordentlig brutt ned i mage og tynntarm. Noen opplever også at de ikke tåler melkesukker (laktose) som før, og dette kan også føre til luftplager.
Du kan unngå luftplager ved å spise og drikke langsomt, tygge maten godt, unngå kullsyreholdige drikker, tyggegummi og harde drops.
Biola, Cultura og yoghurt tåles ofte bedre enn vanlig melk, men prøv deg frem. Luftplager kan også forebygges og lindres ved å spise mindre av det som gir deg plager, midlertidig reduksjon av fiberrik mat, spis langsomt og vær fysisk aktiv.
For å forebygge magesår skal alle ta en medisin som hemmer syreproduksjonen i restmagesekken i fire uker etter inngrepet.
De fleste pasientene med diabetes type 2 kan redusere dosen eller slutte med blodsukkersenkende medisiner (tabletter eller insulin). Det er viktig med hyppige egenmålinger av blodsukkeret og tett oppfølging de første ukene etter operasjonen.
Mange pasienter med høyt blodtrykk kan etter operasjonen redusere eller slutte med blodtrykksmedisin, men en god del må fortsatt ha behandling. Det er derfor viktig med regelmessig blodtrykkskontroll hos fastlegen etter operasjonen og eventuelle dosejusteringer av medisiner ved behov.
Pasienter med sykelig overvekt har ofte for lave vitaminnivåer i blodet allerede før fedmeoperasjonen.
Alle fedmeopererte kan utvikle mangel på viktige vitaminer og mineraler. For å forebygge mangler skal du ta følgende tilskudd som alle kan variere i dose avhengig av blodprøvesvar.
- Multivitamin (komplett vitamin- og mineraltilskudd med jern og K-vitamin, eks. Nycoplus Multi) 2 tabletter daglig det første året etter operasjon, deretter 1-2 tabletter daglig.
- Vitamin B12 i sprøyte, første gang 1 måned etter operasjon, deretter 1 mg hver 3. måned, eller vitamin B12 i tablettform 1 mg daglig.
- Vitamin D- og kalsiumtilskudd (0,5 g kalsium og 10 μg vitamin D3) 1 tablett 2 ganger daglig eller 2 tabletter 1 gang daglig.
- Jern, 100 mg til kvinner som har menstruasjon 1 tablett 1 gang daglig. Menn og kvinner uten menstruasjon, 45-60 mg jern daglig.
Tilskudd av kalsium og jern bør ikke tas samtidig fordi kalsium hemmer opptaket av jern i tarmen. Det bør gå minst to timer mellom inntak av kalsium- og jerntilskudd. I løpet av første uke etter operasjonen er de fleste i stand til å ta tilskuddene.
VitaVitamin B12 dekkes på blå resept (§ 2), mens legen vil hjelpe deg med å søke Helfo om individuell stønad etter blåreseptforskriften (§ 3) til vitamin D-, kalsium- og jern-tilskudd. Utgifter til multivitamintabletter dekkes ikke.
Etter inngrepet blir du lagt på en oppvåkningsavdeling. Her overvåker vi dine kroppsfunksjoner en stund før du får komme tilbake til sengeposten.
Behovet for overvåkning, smertelindring og antall dager på sykehuset avhenger av om du er operert laparoskopisk (kikkehull) eller med åpen kirurgi. Normalt er man innlagt en til tre dager etter en laparoskopisk operasjon og tre til fem dager etter åpen operasjon.
Du vil kunne drikke samme dag som du er operert. Likevel er det viktig at du i begynnelsen tar det forsiktig med kun små slurker av væske av gangen og venter en stund til du drikker mer. Hvis du får smerte eller annet ubehag, skal du vente med å drikke mer. Hvis man får ubehag eller ikke klarer å drikke nok, får du intravenøs væske. Dagen etter operasjonen kan du drikke fritt.
Det er viktig å komme raskt i gang med å bevege seg etter operasjonen for å minske risikoen for blodpropp og lungekomplikasjoner.
Allerede dagen etter operasjonen kan og bør du komme ut av sengen. Du kan etter hvert sitte oppe og gå i korridorene.
Hjemreisen fra sykehuset bør du ha planlagt på forhånd. Du kan ikke kjøre selv og det er en fordel om du blir hentet. Sykehuset kan eventuelt hjelpe deg med å ordne transport.
Se mer informasjon om rettigheter ved pasientreiser på helsenorge.no
De fleste blir sykemeldt en periode etter fedmeoperasjon.
Du må øve på den nye spiseatferden før du går tilbake til arbeid, skole eller studier. Dette for å gjøre deg godt forberedt på å håndtere ditt nye liv. I den første perioden, når vekttapet er størst, vil mange pasienter oppleve at de har lite overskudd og bli fort slitne. Vi oppfordrer deg til å være fysisk aktiv allerede kort tid etter operasjonen.
Oppfølging etter operasjonen skjer i samarbeid mellom sykehuset og fastlegen. De første årene blir du kalt inn til flere kontroller ved sykehuset. Du vil bli bedt om å ta blodprøver i forkant eller når du møter til timen. Avhengig av resultatene vil det kunne gjøres endringer på medisiner, og tilskudd av vitaminer og mineraler. Fastlegen orienteres om resultatene fra disse.
Det store vekttapet fører ofte til overskuddshud som kan gi plager i form av eksem, irritasjon, infeksjon, gnagsår, smerte, redusert mulighet for fysisk aktivitet og psykiske plager.
Først etter at vekten din har vært stabil i minst ett år og tidligst to år etter fedmeoperasjonen, vurderer vi plastikk-kirurgi. Behovet for plastikk-kirurgi bør vurderes av lege med erfaring innen feltet, og etter en grundig medisinsk vurdering tas den endelige avgjørelsen av kirurgen.
Vektreduksjon øker fruktbarheten, og mange overraskes over å bli gravid allerede etter å ha gått ned noen få kilo. Vi fraråder kvinner å bli gravide de første 18 månedene etter operasjonen fordi næringstilførselen til fosteret kan bli utilstrekkelig. Vi anbefaler derfor sikker og trygg prevensjon i form av hormonspiral i denne perioden. Hormonspiralen bør være på plass allerede før oppstart av lavkaloridietten tre uker før operasjonen, og beholdes i minst 18 måneder etter operasjonen.
De som blir gravide etter overvektskirurgi må følges nøye opp for å kontrollere vektøkning, fosterets helse og forebygge komplikasjoner og mangler på viktige næringsstoffer. Det bør tas regelmessige blodprøver (hver tredje måned,) av jern, folat, vitamin B12, kalsium og vitamin D.
Alvorlige komplikasjoner som blødning, infeksjon, skade på tarm, lekkasje fra tarm til bukhule, tarmslyng, blodpropp eller akutt hjerte- og karsykdom og lungesykdom forekommer hos inntil fem prosent av de som opereres for overvekt. Magesår kan oppstå i restmagesekken etter sleeve-gastrektomi. Du må derfor ta medisiner som forebygger magesår de første fire ukene etter operasjonen.
For å forebygge kvalme, oppkast, gulping, luftsmerter, sure oppstøt, forstoppelse og diaré anbefaler vi hyppige og små protein- og fiberrike måltider, å tygge maten godt, spise langsomt og å drikke rikelig mellom måltidene. Ofte tåles gjærbakst, pasta, ris, hele kjøttbiter, samt skall og hinner i frukt og grønnsaker dårlig den første tiden etter operasjonen.
De vanligste plagene etter operasjonen er kvalme, oppkast, gulping, luftsmerter, sure oppstøt, forstoppelse og diaré. Noen av disse plagene oppstår først og fremst dersom man har spist for mye eller for fort. Dette kan oppleves som at maten ”stopper opp”. Kalsiumtabletter og jerntabletter kan også gi bivirkninger og plager fra mage og tarm.
Det er normalt å ikke ha avføring daglig etter en fedmeoperasjon. Man spiser lite mat og dermed lite fiber. Avføring sjeldnere enn hver tredje dag regnes som forstoppelse.
Forstoppelse kan forebygges ved å drikke rikelig med vann og være i aktivitet.
I tillegg kan du:
- Drikke Biola eller sviskesaft
- Spise svisker som har ligget i vann over natten
- Legg 1 spiseskje knuste linfrø i et halvt glass vann over natten. Spis alt sammen, gjerne med Biola til
- Ved behov kan laktulose 15-30 ml daglig i to-fire dager inntil normal avføring forsøkes
Det er mange mulige årsaker til at diaré kan forekomme. Det kan blant annet skyldes intoleranse for melkesukker (laktose), fettintoleranse, eller at man ikke tåler sukker, kunstige søtstoffer eller fiber like godt som før.
Får man diaré bør man ikke drikke søt melk eller spise mat som er laget av søt melk f.eks. grøt, brunost og prim. Vær også ekstra varsom med fett i kosten.
Andre typiske plager etter fedmeoperasjon er at man fryser mer og mister hår. Dette skjer fordi du går raskt ned i vekt. Kroppen reagerer med å spare energi på ”mindre viktige” funksjoner i kroppen. Plagene kommer oftest i fasen med stor vektreduksjon og normaliserer seg som regel når vekten stabiliseres.
Stor vektreduksjon øker risikoen for gallestein.
Psykiske plager og livskvalitet bedres ofte etter fedmeoperasjon, men enkelte kan utvikle eller få tilbakefall av tidligere plager eller sykdommer. Pasienter med alvorlig psykisk sykdom trenger tett oppfølging fra sykehus og fastlege.
Ved gastric sleeve fjernes en stor del av magesekken, men tarmen kuttes ikke som ved gastric bypass. Risikoen for indre brokk (tarmslyng), vitamin- og mineralmangler, dumping og lavt blodsukker etter måltider er derfor lavere etter denne operasjonsmåten enn etter gastric bypass. Risikoen for sure oppstøt og halsbrann er derimot høyere etter gastric sleeve.
Også kalt ”tidlig dumping”, skyldes blant annet at sukkerholdige drikker og matvarer trekker væske inn i tynntarmen. Dette fører til symptomer som magesmerter, kvalme, oppkast, diaré, slapphet, hjertebank, kaldsvetting og svimmelhet. Disse symptomene oppstår som regel innen en halvtime etter måltidet.
Dumping kan forebygges ved at man unngår raske karbohydrater (sukkerholdig mat og drikke og mat laget av hvitt mel), og ved hyppige og små protein- og fiberrike måltider. Det kan også være lurt å skille mat og drikke, for eksempel ved å unngå drikke i perioden fra en halv time før til en halv time etter måltidet. Dumpingplager avtar med tiden.
Også kalt ”sen dumping”, skyldes trolig at bukspyttkjertelen skiller ut for mye insulin etter et måltid. Lavt blodsukker kan oppstå en til tre timer etter matinntak og symptomene kan minne om dumping.
Lavt blodsukker kan forebygges ved at man spiser relativt små, hyppige og fiberrike måltider og ved å unngå raskt absorberbare karbohydrater (sukker og hvitt mel). Enkelte kan få store plager med lavt blodsukker og annen type behandling kan bli nødvendig.
Oppblåst mage, rumling og økt luftavgang er vanlig etter fedmeoperasjon. En av forklaringene på dette er at det nye spisemønsteret gjør at mange svelger mer luft enn de gjorde før operasjonen. Andre forklaringer på luftplager kan være at noe av maten du spiser ikke blir ordentlig brutt ned i mage og tynntarm. Noen opplever også at de ikke tåler melkesukker (laktose) som før, og dette kan også føre til luftplager.
Du kan unngå luftplager ved å spise og drikke langsomt, tygge maten godt, unngå kullsyreholdige drikker, tyggegummi og harde drops.
Biola, Cultura og yoghurt tåles ofte bedre enn vanlig melk, men prøv deg frem. Luftplager kan også forebygges og lindres ved å spise mindre av det som gir deg plager, midlertidig reduksjon av fiberrik mat, spis langsomt og vær fysisk aktiv.
For å forebygge magesår skal alle ta en medisin som hemmer syreproduksjonen i restmagesekken i fire uker etter inngrepet.
De fleste pasientene med diabetes type 2 kan redusere dosen eller slutte med blodsukkersenkende medisiner (tabletter eller insulin). Det er viktig med hyppige egenmålinger av blodsukkeret og tett oppfølging de første ukene etter operasjonen.
Mange pasienter med høyt blodtrykk kan etter operasjonen redusere eller slutte med blodtrykksmedisin, men en god del må fortsatt ha behandling. Det er derfor viktig med regelmessig blodtrykkskontroll hos fastlegen etter operasjonen og eventuelle dosejusteringer av medisiner ved behov.
Pasienter med sykelig overvekt har ofte for lave vitaminnivåer i blodet allerede før fedmeoperasjonen.
Alle fedmeopererte kan utvikle mangel på viktige vitaminer og mineraler. For å forebygge mangler skal du ta følgende tilskudd som alle kan variere i dose avhengig av blodprøvesvar.
- Multivitamin (komplett vitamin- og mineraltilskudd med jern og K-vitamin, eks. Nycoplus Multi) 2 tabletter daglig det første året etter operasjon, deretter 1-2 tabletter daglig.
- Vitamin B12 i sprøyte, første gang 1 måned etter operasjon, deretter 1 mg hver 3. måned, eller vitamin B12 i tablettform 1 mg daglig.
- Vitamin D- og kalsiumtilskudd (0,5 g kalsium og 10 μg vitamin D3) 1 tablett 2 ganger daglig eller 2 tabletter 1 gang daglig.
- Jern, 100 mg til kvinner som har menstruasjon 1 tablett 1 gang daglig. Menn og kvinner uten menstruasjon, 45-60 mg jern daglig.
Tilskudd av kalsium og jern bør ikke tas samtidig fordi kalsium hemmer opptaket av jern i tarmen. Det bør gå minst to timer mellom inntak av kalsium- og jerntilskudd. I løpet av første uke etter operasjonen er de fleste i stand til å ta tilskuddene.
VitaVitamin B12 dekkes på blå resept (§ 2), mens legen vil hjelpe deg med å søke Helfo om individuell stønad etter blåreseptforskriften (§ 3) til vitamin D-, kalsium- og jern-tilskudd. Utgifter til multivitamintabletter dekkes ikke.
Vær oppmerksom
Det er mange komplikasjoner som kan oppstå etter fedmekirurgi, både på kort og på lang sikt. Tidlig etter operasjonen er blødninger, blodpropp, lekkasje fra gjenstående magesekk og infeksjoner det mest aktuelle. Faren for dødsfall i sammenheng med komplikasjoner er beregnet til under 0,1 prosent.
Ikke nøl med å kontakte lege dersom du føler deg syk eller mistenker at ikke alt er som det skal være etter operasjonen.
Kontakt
Bodø, sentrum
Gastro-, gyn-, bryst- og endokrinkirurgisk sengeområde A7, Bodø
Ventetid: 0 - 12 uker
Ventetid: 0 - 12 uker
Kontakt Gastro-, gyn-, bryst- og endokrinkirurgisk sengeområde A7, BodøOppmøtested
Vi holder til i 7. etasje i AB-blokka. Gå inn hovedinngangen fra Parkveien og så til heisene i 1. etasje. Ta da heisen opp i 7. etasje.
Bodø, sentrum
Parkveien 95
8005 Bodø
Transport
Ventetid
Praktisk informasjon
Åpningstider:
Telefon 77 78 19 00
Vis hensyn når du tar bilder, filmer eller gjør lydopptak når du er på sykehuset eller ved et av våre behandlingssteder. Pasienter og pårørende som filmes eller fotograferes skal gi sitt samtykke. Det er ulovlig å spre bilder, lydopptak eller film av medpasienter og ansatte uten samtykke.
PS! Hvis du ønsker å slette noe du har lagt ut på internett så kan du få hjelp til det på slettmeg.no
Som pasient har du mange rettigheter. Disse rettighetene er i hovedsak regulert av pasientrettighetsloven som skal sikre at pasienter og brukere får lik tilgang på helse- og omsorgtjenester
Nordlandssykehuset Bodø har egen frisør lokalisert i N-fløya, ikke langt fra Apoteket. Ta til venstre ved informasjonsskranken.
- Mandag, onsdag, torsdag, fredag: 08:00-16.00
- Tirsdag: 10:00-18:00
Ønsker du å gi en gave eller donasjon til en klinikk eller avdeling? Les mer om hvordan dette kan gjøres
Panorama kafè er i 9. etasje og tilbyr blant annet salatbar, baguetter, suppe, kaker og varm/kald drikke. Vi tør påstå at du finner byens beste lunsjutsikt her!
Åpningstider:
- Mandag-fredag: 08.30-17.00
- Lørdag-søndag: stengt
Narvesen ligger i 1. etasje, til venstre når du kommer inn hovedinngangen.
Åpningstider:
- Mandag-fredag: 07.00-21.00
- Lørdag: 09.00-20.00
- Søndag: 10.00-20.00
Sykehusprestene er ordinerte prester i Den norske kirke og de har videreutdanning for det spesielle arbeidet i helsesektoren. De er utdannet til å være samtalepartnere, og kan møte det enkelte menneske med støtte, veiledning eller sjelesorg, eller bare være til stede og dele stillheten. Samtalen vil alltid foregå på premissene til den som søker kontakt.
Det er satt opp en røykebu på parkeringsplassen ved hovedinngangen. Ut over dette er det ikke tillatt å røyke på sykehusets område.
Det er ønskelig at du benytter selvinnsjekk ved poliklinisk time når du ankommer sykehuset. Det står innsjekksautomater ved hovedinngangen og ved enkelte steder i alle etasjene.
Her bruker du fødselsdato og etternavn for registrering.
Betaling
Du kan betale ved de samme innsjekkingsautomatene. Har du flere timeavtaler i løpet av samme dag, behøver du kun gå i automaten etter siste gjennomførte time. Vi vil da samle eventuelle beløp, slik at du kun behøver å betale en gang. Regn med noen ekstra minutter før oppgjøret blir klart i automaten.
Dersom du av ulike grunner ikke ønsker å betale på automaten, kan du henvende deg til vår ekspedisjon i 1. etasje.
Har du behov for assistanse til selvinnsjekk eller betaling, ta kontakt med pasientvert eller personalet i ekspedisjonen så vil de kunne hjelpe deg.
Zefyr hotell er lokalisert ved sykehuset i sentrum og har inngang fra Biskop Kroghs gate 21. Det er også gjennomgang fra sykehuset via hovedinngangen i Parkveien. Hotellet er døgnåpent, og det er alltid noen som tar i mot deg i resepsjonen når du kommer.
Telefon: 75 50 06 20
E-post: zefyr@norlandia.com
Les mer og se bilder fra Zefyr hotel
Parkering: Hotellets gjester kan parkere på egne merkede parkeringsplasser under oppholdet. OBS! Husk å hente parkeringsbevis i resepsjonen. I tillegg finnes det godt med parkeringsplasser mot betaling på sykehusets parkeringsplass, og på kommunale plasser rundt hotellet.
Om hotellet: Pasienter som bor på Zefyr må være friske nok til å klare seg selv. Det er avdelingen som har det medisinske ansvaret for behandlingen din ved sykehuset, som avgjør om du kan bo på hotellet, eller må være innlagt på avdelingen.
Det finnes også et enklere mattilbud, samt kioskvarer, til salgs i hotellets resepsjon hele døgnet. Det er TV og trådløst internett på alle rom.
Pasienthotellet eies av Nordlandssykehuset HF og driftes av Norlandia. Resepsjonen er bemannet med en sykepleier døgnet rundt. Denne personen kan være behjelpelig med råd og informasjon.
Kurs
- Overvektkurs før operasjon - BodøTo dagers obligatorisk kurs for alle som skal overvektopereres ved Nordlandssykehuset i Bodø.Overvektkurs før operasjon - BodøDato kommer
